Вагинит: лечение и симптомы
Содержание:
- Ссылки
- Иммуномодуляторы
- Диагностика вагинита
- Лечение
- Гинекологические манипуляции
- «The Sinews of Peace»
- Лечение аэробного вагинита
- Творожно-огуречная диета: минус 7 кг за 9 дней
- Как ставят диагноз
- Лечение у девочек
- Маленькие взрослые
- Примечания
- Причины и факторы риска заболевания
- Симптомы
- Профилактика
- Как Привязать Мормышку. Лучшие Рыболовные Узлы | Видео
- Диагностика
- Основные принципы лечения вагинитов
- Диагностика заболевания
- Худеем легко – в домашних условиях
- Причины
- Общие сведения
- Причины кольпита
- Лечение
Ссылки
Иммуномодуляторы
Часто рецидивирующие хронические вагиниты свидетельствуют об ослаблении иммунной системы женщины. Чтобы усилить терапевтический эффект от свечей, таблеток и мазей, специалисты нередко назначают их в комплексе с иммуномодуляторами, способствующими повышению защитных сил организма и снижению вероятности обострений кольпита.
Самым эффективным лекарством с иммуномодулирующими свойствами при вагините многие специалисты считают Тималин. Основу этого препарата составляет очищенный экстракт вилочковой железы крупного рогатого скота. Тималин выпускается в виде порошка для приготовления инъекционного раствора. При вагините лекарство вводят внутримышечно в условиях амбулатории или стационара.
Ограничения к использованию средства распространяются на гиперчувствительность к его компонентам, аутоиммунные заболевания, беременность и лактацию. Побочные явления при лечении вагинита Тималином у женщин наблюдаются редко и ограничиваются аллергическими реакциями и дискомфортом в месте введения препарата. Вместо Тималина для укрепления иммунной системы специалист может выписать женщине другие лекарства. К их числу относятся: Галавит, Бластомунил, Гепон, поливитаминные комплексы и общеукрепляющие гомеопатические средства.
Диагностика вагинита
Гинекологический осмотр
Во время осмотра доктор:
Проводит пальцевое влагалищное исследование. Водит гинекологическое зеркало во влагалище — осмотр в зеркалах. Процедура несколько неприятная, а при наличии заболевания — болезненная
Гинеколог обращает внимание на характер выделений, а также состояние слизистой (покраснение, отек, утолщение) влагалища, вульвы и шейки матки. Набирает необходимые анализы
Подготовка к осмотру гинеколога
- Накануне примите душ.
- Исключите сексуальные контакты за 24 часа до осмотра.
- Не пользуйтесь специальными гигиеническими средствами, кремами, гелями и не спринцуйтесь за 24 часа до осмотра.
- Будьте готовы откровенно ответить на вопросы о менструальном цикле (дата последней менструации, болезненность менструации, длительности цикла, межменструальные кровотечения), характере и запахе выделений, зуде, половом партнере, болезненности полового акта и другие.
- Заранее обдумайте вопросы, которые хотите задать врачу.
- Постарайтесь надеть удобную одежду, поскольку вам придется раздеваться.
- Не пользуйтесь вагинальными свечами, антибиотиками либо противогрибковыми препаратами за 5-7 дней до осмотра. Возможно искажение результатов мазка и/или бактериального посева.
Лечение
После диагностики врач определяет, что делать далее, чем лечить заболевание, какие препараты и свечи использовать. Именно он составляет схему лечения. В первую очередь необходимо устранить основные симптомы и нормализировать микрофлору. Выделяют следующие этапы лечения:
Этиотропное – после бактериологического обследования больной назначают медикаменты, эффективные против выявленных микроорганизмов. В зависимости от течения болезни, они могут быть общего или местного действия. Используют различные группы антибиотиков, таблетки, противогрибковые средства, свечи, антисептики и противовирусные лекарства
Важно пройти полный курс приема препаратов, не прерывая его.
Симптоматическое – уменьшает клинические проявления. Для этого назначают нестероидные противовоспалительные средства, обезболивающие, антигистаминные – для снятия зуда, отека и гиперемии
Они действуют локально, благодаря чему быстрее достигается желаемый результат.
Восстановительная терапия – направлена на восстановление слизистой оболочки и микрофлоры влагалища. Для этого назначают регенеративные вещества, зачастую, локального применения, и лактобактерии.
Заместительная терапия – если болезнь возникла из-за гормонального сбоя, женщине назначают эстрогены.
Также используют физиологические терапевтические методы. Пациенткам назначают различные процедуры: спринцевания, магнитотерапия и другие. Они способствуют более быстрому выздоровлению и сокращают реабилитационный период.
Гинекологические манипуляции
-
Разрешение лактостаза
3 880 руб.
-
Удаление кондилом 1 кат.сложности
4 750 руб.
«The Sinews of Peace»
Лечение аэробного вагинита
Прежде чем разрабатывать схему терапии, гинеколог обязательно назначает сдачу анализов на заболевания, передающиеся половым путем. При постановке точного диагноза, схема лечения выглядит следующим образом:
- назначаются лекарственные препараты, обладающие противовоспалительным действием;
- антибиотики широкого спектра действия – в таблетированной форме или в виде вагинальных суппозиториев.
Важно в ходе диагностики, выявить причину воспаления. Если фактором, спровоцировавшим развитие аэробного вагиноза стали эндокринные нарушения или же гормональный дисбаланс – лечение будет основываться на устранении этих факторов
Перед началом лечения и в ходе терапии, врачи настоятельно рекомендуют воздержаться от любых половых контактов.
Также, как и при бактериальном вагините, при аэробном вагините нет необходимости лечится половому партнеру, так как мужчин данная форма заболевания не затрагивает.
Помимо вышеперечисленных форм лечения, для скорейшего восстановления нарушенной целостности слизистых оболочек влагалища, показаны санации или же орошения пораженной области специальными растворами с антисептическим эффектом.

Хорошей терапевтической активностью в отношении аэробного вагинита, обладают препараты, на основе хлоргексидина. Выпуск лекарственных средств производиться в виде таблеток или же вагинальных суппозиториев. Основными преимуществами данного вида препаратов, являются:
- сниженное негативное влияние на функционирование здоровых частей слизистой оболочки;
- быстрое обеззараживание влагалища от всевозможных выделений патологического характера, возникающих при бактериальном или аэробном вагинозе;
- влияние на снятие отечности в месте патологического процесса.
В зависимости от того, какая форма аэробного вагиноза диагностирована у женщины, и как сильно проявляется патология, длительность курса терапии будет отличаться. Хроническая форма заболевания лечиться значительно дольше, нежели острый вид патологического процесса. При остром воспалении, длительность терапии составляет от 7 до 14 дней.
После прохождения терапевтического курса, гинекологи рекомендуют проводить спринцевания. Использовать для орошения влагалища желательно препараты, в составе которых есть молочная кислота. Это позволит как можно скорее восстановить нарушенную микрофлору влагалища. Курс спринцеваний индивидуальный. В среднем составляет порядка 5 суток.
До тех пор, пока нормальная микрофлора влагалища не восстановиться в полной мере, гинекологи рекомендуют перейти на специальное диетическое питание. Желательно исключить из рациона острые, копченные и сладкие блюда, а также избегать алкогольных напитков. После курса лечения, в рационе должны преобладать продукты растительного происхождения, а также кисломолочная продукция.
Самолечение при вагините любой этиологии, не желательно. Связано это с тем, что добиться максимального лечебного эффекта без точного определения провоцирующего воспаление фактора, невозможно. Помимо отсутствия эффективности от народны методов лечения, существует риск развития серьезных осложнений в репродуктивной системе.
Творожно-огуречная диета: минус 7 кг за 9 дней
Как ставят диагноз
Врач обращает внимание на характер жалоб пациентки, расспрашивает ее о возможной провокации болезни – женщина может рассказать о смене полового партнера, эпизоде бесконтрольного приема антибиотиков, недавнем аборте, приеме оральных контрацептивов с высоким содержанием эстрогенов и др. Что увидит гинеколог при осмотре
Что увидит гинеколог при осмотре
При осмотре на гинекологическом кресле обращает на себя внимание краснота слизистой малых половых губ и кожи вокруг входа во влагалища, на слизистой может быть беловатый налет, творожистые хлопья. Мочеиспускательное отверстие может быть отечным и припухшим.
Слизистая также раздражена, красная, отечная, может кровоточить при контакте с гинекологическим зеркалом.
На стенках влагалища также может присутствовать воспалительный белый налет, творожистые выделения, а на зеркалах скапливаться пенистые, сливкообразные или обильные молочные выделения, иногда с запахом.. Основные методы диагностики и подтверждения вульвовагинита –
Основные методы диагностики и подтверждения вульвовагинита –
- бактериоскопический (исследование мазков из влагалища, шейки матки, и уретры на стекле под микроскопом)
- бактериологический (посев выделений на средах с наблюдением за ростом микроорганизмов). В процессе высевания микробов можно также сразу определить и чувствительность его к различным антибактериальным препаратам, что облегчает в некоторых случаях выбор схемы лечения.
Пациенткам с повышением температуры и частыми рецидивами кольпита назначается УЗИ органов малого таза для исключения распространения инфекции выше влагалища (матка, маточные трубы и яичники).
Если при осмотре выявляется вагинит и эрозия шейки матки, признаки воспаления цервикального канала шейки матки, кондиломы — следует обязательно обследовать пациентку на уреаплазмоз, хламидиоз и вирус папилломы человека и вирус герпеса. В условиях инфекции и вагинита эрозии шейки матки длительно не заживают, кровоточат, требуют вначале лечения воспалительного процесса.
Мазок из влагалища
В таблице представлена сравнительная картина нормального мазка из влагалища и измененного (при различных заболеваниях):
| Состояние влагалища | Изменения в мазке | Тактика врача |
| Нормальное состояние |
Постоянная микрофлора
|
Все хорошо, лечения не требуется |
| Промежуточный тип |
Жалоб и клинических проявлений у пациентки еще нет, но в мазке уже умеренное или сниженное содержание лактобактерий, появляется смешанная флора, кокки. Лейкоцитов (клеток, указывающих на воспаление) – единицы. |
Лечение и санация влагалища обязательно назначается, если женщине предстоит хирургическое вмешательство (например, если она пришла обследоваться перед абортом, перед введением внутриматочной спирали, перед любой другой гинекологической операцией). |
| Баквагиноз |
В мазке картина «общежития» микробов, причем доля лактобактерий незначительна или их нет совсем. Характерны для баквагиноза обнаружение гарднерелл, мобилункуса, другие бактерии – обильно. Хоть эти бактерии и не вызывают инфекции, передающиеся половым путем, но при замещении ими нормальной флоры влагалища появляются обильные «бели», неприятный «рыбный» запах из половых путей. Лейкоцитов немного. |
Обязательно требуется лечение, иначе
Кроме того, лечение необходимо, чтобы избавить пациентку от навязчивых симптомов болезни. |
| Неспецифический вагинит |
В мазке – «воспалительный тип», большое количество лейкоцитов и макрофагов. Вагинит – не просто дисбактериоз, но еще и запущенный процесс воспаления, это видно на осмотре у гинеколога и при взятии мазка: слизистая влагалища и вульвы яркая, красная, раздражена, отечная, с мелкими точечными кровоизлияниями, с белым налетом, может контактно кровоточить при введении зеркала. |
|
| Специфический вагинит |
В мазке также — «воспалительный тип», та же картина воспаления слизистой вульвы и влагалища, но в мазках выявлены специфические возбудители воспаления – чаще всего это
|
|
| Старческий (атрофический) вагинит | В мазке отсутствуют лактобактерии, число лейкоцитов повышено. Патологическая флора может присутствовать, но может и вообще не выявляться никакой микрофлоры во влагалище. | Лечение требуется с целью улучшения качества жизни женщины, для профилактики осложнений после операций. |
Лечение у девочек
В детском возрасте болезнь возникает из-за нарушения правил личной гигиены и снижения иммунитета.
Зачастую, у девочек диагностируют неспецифическую микрофлору, которую удается подавить без антибиотиков. Для подавления патогенной флоры назначаются антисептические ванночки на травяной основе. Используют ромашку, чабрец, крапиву, дуб, календулу. Родители обязательно тщательно следят за гигиеной ребенка.
При необходимости врач назначает антигистамины. Для нормализации микрофлоры используют пробиотики. С помощью витаминных и минеральных комплексов, иммуномодуляторов и стимуляторов повышают иммунитет ребенка.
Физиотерапевтические процедуры ускоряют выздоровление девочки, укрепляют организм, препятствуя повторное заболевание.
Маленькие взрослые
Примечания
Причины и факторы риска заболевания
В клинике различают понятия “специфического” и “неспецифического” воспаления слизистой оболочки влагалища. Первая группа возникает после попадания в половые пути определенных бактерий, вызывающих характерную клиническую картину и требующих определенного вида лечения. Наиболее часто специфический вагинит вызван:
-
трихомонадами;
-
гонококками;
-
микоплазмой;
-
уреаплазмой;
-
грибами рода “Candida”;
-
хламидиями;
-
вирусами герпеса и папилломы человека.
Все эти инфекции входят в группу заболеваний, передающихся половым путем. Инфицирование влагалища происходит во время полового контакта от зараженного партнера (клинически он может быть здоровым).
Неспецифический процесс возникает вследствие активации условно патогенной флоры влагалища, которая присутствует в половых путях каждой женщины, не вызывая никакой клинической симптоматики. К этой флоре относятся стафилококки, стрептококки, гемофильная, кишечная палочка и другие бактерии. Они могут вызывать клинику вагинита в определённых условиях, являющихся факторами риска:
-
при механическом повреждении слизистой оболочки влагалища (вследствие перенесенных оперативных вмешательств, родов, абортов);
-
бесконтрольном приеме антибиотиков, подавляющем нормальную флору влагалища;
-
недостаточном кровоснабжении слизистой влагалища, являющееся возрастными особенностями организма (атрофический вагинит);
-
нарушении гормонального фона при заболеваниях яичников, надпочечников, климаксе;
-
аллергии на презервативы, интимные гели и кремы, тампоны или свечи;
-
несоблюдении личной гигиены.
Симптомы
Симптоматика неспецифического вагинита напрямую зависит от стадии протекания воспалительного процесса, вида возбудителя, который его спровоцировал. Заболевание может протекать в нескольких формах, и каждая из них сопровождается определенной клиникой.
Острая стадия характеризуется яркой выраженностью клинической картины:
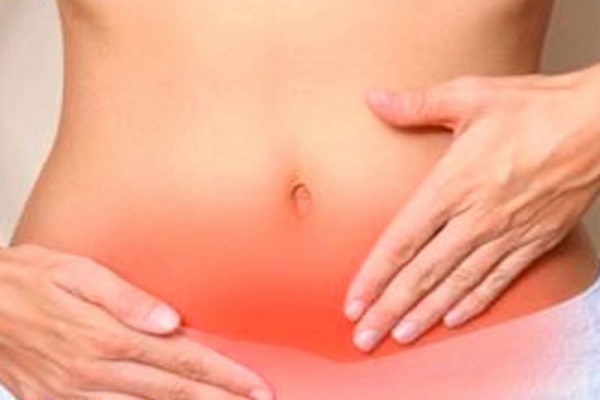
- нестерпимый зуд, жжение в области промежности;
- патологические влагалищные выделения с неприятным запахом;
- гиперемия, сыпь на слизистой влагалища.
При распространении воспалительного процесса на уретру наблюдается дискомфорт во время мочеиспускания (зуд, жжение, рези, дискомфорт), болезненность после полового акта, боли внизу живота.
Характер выделений из влагалища дает информацию о возбудителе, так грибковый вагинит сопровождается обильным творожистым секретом с кисломолочным запахом (именно поэтому в народе заболевание называют молочницей).
Продолжается острая фаза в течение двух недель. В это время значительно снижается уровень качества жизни, появляются проблемы в интимной сфере. Своевременная терапия обеспечивает полное излечение.
Подострая фаза является продолжением острой, но с утихшими симптомами. Длится в среднем 6 месяцев. Адекватное лечение способствует выздоровлению. Однако, отсутствие терапии приводит к хронизации болезни.
Хронический вагинит сопровождается отсутствием симптоматики (или смазанными признаками без болей) в стадии ремиссии и ярко выраженной клинической картиной в периоды обострений (рецидивы). Несет угрозу всей мочеполовой системе женщины, способен спровоцировать развитие серьезных осложнений.
Субъективно-асимптомная форма проявляется:
- лейкоцитозом (повышенное количество белых телец в крови);
- четвертой степенью чистоты влагалища (микрофлора щелочная, лактобактерии полностью отсутствуют).
Сопровождается заболевание общими клиническими признаками – снижение аппетита, потеря веса, увеличение лимфатических узлов, гипертермия, общая слабость, быстрая утомляемость.
Также выделяют серозно-гнойный и диффузный неспецифические вагиниты. Первый сопровождается гнойными выделениями (возможно с кровяными прожилками). На слизистой влагалища появляется плотная серая пленка, которая провоцирует ее отечность, раздражение и утолщение. При попытке ее соскоблить появляются кровоточащие ранки. Может приобрести черты выраженного гнойного процесса.
Диффузный вагинит характеризуется наличием отечных сосочков, имеющих вид ярко-красных мелких зерен.
Часто женщины путают неспецифический вагинит с бактериальным вагинозом. Зачастую они сопровождаются одинаковыми местными симптомами, однако, второй не провоцирует воспалительный процесс. Именно поэтому схема лечения у заболеваний разная.
Профилактика
Лечить болезни не очень приятное времяпровождение, поэтому рекомендуют проводить профилактические процедуры для избежание заболевания вагинит. Чтоб предотвратить появление вагинита влагалища, следует выполнять правила:
- Соблюдайте правила личной гигиены. Необходимо регулярно подмываться, направляя свои движения спереди назад.
- Избегайте ношения тесного и синтетического белья. Оно ухудшает кровообращение в органах малого таза, что приводит к нарушениям микрофлоры влагалища.
- Избегайте употребление большого количества жирной и сладкой пищи.
- Не используйте ежедневно прокладки. Они препятствуют поступлению достаточного количества кислорода к половым органам, из-за этого могут развиваться заболевания влагалища.

Как Привязать Мормышку. Лучшие Рыболовные Узлы | Видео
Диагностика
Первые признаки поражения врач может увидеть во время гинекологического осмотра и на основании жалоб пациентки. После выявления патологической реакции необходимо провести бактериологическое изучение мазков, сделать анализы. Забор материала производится во время осмотра. После в течение нескольких дней определяют тип флоры и чувствительность к антибиотикам.
Если определить инфекцию бактериологическим методом не удается, исследуют кровь на присутствие в ней специфических антител и частичек ДНК вирусов.
Диагностирование аллергического вагинита осуществляется после определения аллергена.
Атрофический, и кольпит беременных, требует исследования гормонального фона и определения количества женских гормонов в крови.
УЗИ используют для определения признаков воспаления в теле матки и выявления новообразований.
Основные принципы лечения вагинитов
Вагинит необходимо лечить комплексно при помощи препаратов для наружного применения и приема внутрь;
при специфическом вагините используются только антибактериальные препараты, эффективные в отношении соответствующих инфекций, согласно результатам лабораторных анализов; без приема антибиотиков их не вылечить;
любой курс лечения вагинита необходимо закончить до конца, так как неполное излечение приводит к развитию хронического процесса и выработке устойчивости (резистентности) инфекций к антибактериальным препаратам;
важно соблюдать все правила интимной гигиены, носить натуральное не узкое белье;
во время лечения желательно исключить половые акты, особенно не защищенные презервативом;
курс лечения необходимо получить одновременно и женщине, и ее половому партнеру, это позволит предупредить развитие повторных случаев вагинита, в том числе и хронического его течения;
во время лечения необходимо воздержаться от употребления алкоголя, полезно будет придерживаться правильного питания, с исключением жирной, жаренной, копченой, острой пищи, ограничить употребление соли и сахара;
рацион питания должен включать большое количество некислых овощей и фруктов, кисломолочных продуктов;
также рекомендуется избегать переохлаждений;
в комплексе назначают витаминные препараты, при необходимости препараты, повышающие защитные силы организма (иммуностимуляторы, иммуномодуляторы, противовирусные средства, лактобактерии для кишечника и прочее) и препараты, корректирующие гормональные нарушения.
Лекарственные препараты для наружного применения при вагинитах
микрофлору1.Вагинальные свечи или суппозитории.гинекологиименструациизуд2.Вагинальные таблетки3.Вагинальные капсулы4.Средства для спринцеваний5.Тампоныматкидисплазии6.Крем и гель в аппликаторах7.Гигиенические средства для подмыванийромашкукалендулу
Правила использования вагинальных препаратов
- Лечение вагинита должно быть назначено врачом гинекологом, а не самой женщиной по рекомендации интернета или фармацевта.
- Каждый препарат имеет свои особенности введения, показания и противопоказания, все подробно описано в инструкции.
- Перед введением медикаментов во влагалище нужно подмыться (или, если назначил доктор, провести спринцевание) и тщательно вымыть руки, чтобы дополнительно не занести инфекцию.
- Вагинальные препараты вводятся во влагалище при помощи пальцев или специального аппликатора, который может быть предоставлен производителем.
- Различные лекарства во влагалище вводятся в положении лежа на спине с приподнятыми и раздвинутыми ногами (как на гинекологическом кресле), при этом свечу или таблетку проталкивают во влагалище как можно глубже. После такой процедуры нужно полежать хотя бы 15-20 минут, а если препарат рекомендован 1 раз в сутки, то его лучше ввести перед сном.
- После применения многих вагинальных суппозиториев нельзя подмываться мылом или гелем для интимной гигиены, может возникнуть сильный зуд или снижение эффективности введенного препарата.
- При использовании вагинальных препаратов необходимо пользоваться ежедневными прокладками, так будет гигиенично и удобно, так как многие препараты после использования вытекают.
Антисептики для спринцевания
- Хлоргексидин 0,05% раствор;
- Цитеал – разводят концентрированный раствор водой 1:10;
- Перекись водорода – 10-15 мл 3% водного раствора перекиси разводят на 1 литре теплой воды;
- Фурацилин – 1 таблетка на 100,0 мл теплой воды;
- Ваготил – 10-15 мл на 1 литр воды;
- Протаргол 1% водный раствор;
- Содовый раствор -1 чайная ложка пищевой соды на 250,0 мл воды.
Антисептикииспользуют только в начале терапии на протяжении 2-4 дней, и только по назначению гинеколога.не рекомендуется использовать спринцевания более 2-3 раз в сутки.Спринцевания
- отвар ромашки;
- отвар шалфея;
- отвар календулы;
- спиртовой раствор хлорофиллипта – 10 мл разводят в 1 литре воды;
- другие противовоспалительные растительные средства.
Диагностика заболевания
Определение обширности и стадии развития кольпита предполагает прохождение ряда диагностических процедур.
- На приёме у гинеколога женщину опрашивают. Врач уточняет регулярность интимных связей, перенесенные болезни, насколько тщательно соблюдается гигиена.
- Затем проводят осмотр с помощью применения зеркал. Он позволяет определить вагинальную среду. Для этого используют полоску лакмуса. Показатель более 5,0 указывает на наличие нарушений в микрофлоре.
- Пациентке предстоит сдать кровь на определение гормонального баланса, концентрации сахара, лейкоцитов.
- Дополнительно назначают мазки. Микроскопическое исследование образца выделений позволяет идентифицировать возбудителя, его чувствительность к антибиотикам.
- УЗИ — информативный и быстрый метод диагностики состояния репродуктивной системы.
На основании полученных результатов, гинекологи назначают наиболее подходящий вид лечения.
Худеем легко – в домашних условиях
Когда мы слышим, что получается худеть благодаря активным физическим нагрузкам, представляется картинка в спортзале под тяжестью железа. Но сбросить лишние килограммы получается в домашних условиях:
- Просмотр комедий и юмористических передач – 30 ккал за минуту смеха;
- Приподнятое настроение – отсутствие повышенной выработки стрессовых гормонов;
- Приоткрытое окно – не заменяет прогулку, но увеличивает количество кислорода в легких;
- Охлажденный воздух – заставляет тело тратить меньше энергии на собственный обогрев;
- Отказ от автоматики – отжимайте белье вручную, замените пылесос веником, откажитесь от миксера – взбивайте тесто венчиком;
- Вместо лифта желательно ходить по лестницам пешком, лучше – в быстром темпе;
- Отказ от машины – устраивайте разгрузочные дни от авто: пройдитесь пешком, дайте ногами размяться;
- Сидячая гимнастика – тренируйте мышцы даже в сидячем положении: во время просмотра телевизора, чтения книг. Легкие упражения подразумевают использование эспандера, тренировку пресса, расслабление-сжатие ягодиц;
- Пешие прогулки до магазина – будучи пешком, не захочется покупать ничего лишнего, заодно на обратной дороге происходит подкачка тела и рук;
- Интимная близость – за час занятий сексом и 40 минут тренажерного зала уходит одинаковое количество калорий, поэтому посвятите себя любимому, будьте активны.
Внимание! Ожидайте высокого результата, если не забудете позавтракать и значительно уменьшите количество потребляемого жира. Пополнить запас витаминов и микроэлементов помогут свежие фрукты и овощи, а источником энергии служат орехи, семечки, сухофрукты
Однако употребляйте не больше горсти вышеперечисленных продуктов в течение дня, так как это – сильные аллергены и обладают повышенной калорийностью.
Причины
Воспалительный процесс во влагалище возникает из-за проникновения патогенных микроорганизмов. Заражение бывает двух видов:
- Первичное. Инфекция изначально попала во влагалище (например, во время полового акта).
- Вторичное. Инфицирование произошло восходящим (с поверхности наружных половых органов и вульвы) и нисходящим (из полости матки) путями.
У здоровой женщины микрофлора влагалища состоит из полезных лактобактерий и бактерий сапрофитов. Но под воздействием ряда неблагоприятных факторов (курсовой приём антибиотиков, слабый иммунитет, частые заболевания, стрессовые ситуации и т.д.) происходит гибель лактобактерий.
А стафилококки и кишечные палочки, до этого вполне мирно живущие, начинают усиленно размножаться, появляются явления вагиноза. Слизистая влагалища отвечает на этот процесс воспалительной реакцией, развивается вагинит. Такой тип заражения называется неспецифический.
Воспаление влагалища, вызванное гонококками, трихомонадами или дрожжевыми грибками, называют специфическим.
Анатомическое строение представительниц прекрасного пола облегчает доступ болезнетворной флоры в репродуктивные органы. Близкое расположение органов малого таза (уретра, вход во влагалище и анальное отверстие) и не соблюдение правил личной гигиены, провоцируют осеменение мочеполовой системы патогенными организмами.
В детском возрасте вызвать вагинит могут перенесённые инфекции, возбудители которых проникают во влагалище с током крови (корь, скарлатина, дифтерия и т.д.).
Факторы, способствующие возникновению заболевания:
- Несоблюдение правил личной гигиены или слишком сильное увлечение мытьём половых органов и спринцеваниями. В первом случае бактерии размножаются на выделениях, скапливающихся на нижнем белье и половых органах. Во втором – гибнет естественная микрофлора влагалища. Некоторые женщины сильно увлекаются спринцеванием, в результате вымываются и патогенные и полезные организмы.
- Наличие системных заболеваний, например, патологий щитовидной железы, эндокринных заболеваний и т.д. очень сильно ослабляет иммунитет, что отражается на гормональном фоне женщины.
- Частая смена половых партнёров повышает риск заражения заболеваниями, передающимися половым путём.
- Приём антибиотиков отрицательно сказывается на микрофлоре влагалища и кишечника, что провоцирует снижение местного и общего иммунитета. Бесконтрольный или отрывочный приём антибактериальных препаратов приводит к мутации возбудителей, появляются штаммы устойчивые к большей части антибиотиков. В результате препараты не в состоянии справится с ними и приходится применять всё более сильные лекарственные средства.
- Беременность и роды значительно ослабляют защитные силы организма. А родовые пути после родов легко проницаемы для патогенных организмов.
- Плохое питание, недостаток витаминов, частые диеты.
- Ношение тесного синтетического нижнего белья очень часто вызывает раздражение половых органов и аллергические реакции. Как следствие происходит инфицирование и развитие вагинитов.
- Медицинские аборты и самопроизвольные выкидыши.
- Диагностические процедуры (выскабливания и т.д.).
- Применение внутриматочных контрацептивов.
- Травмированние слизистой влагалища и половых органов.
- Наступление периода менопаузы (климакса).
Под воздействием этих факторов условно-патогенные организмы провоцируют вагинит. Какие именно возбудители способны на это:
- Стафилококки, стрептококки.
- Кишечная палочка и иная кишечная флора.
- Дрожжеподобные грибки рода Кандида.
Кроме того, существует ещё ряд инфекций, вызывающих вагинит:
- Гонококки.
- Трихомонады.
- Хламидии.
- Микоплазмы.
- Палочка туберкулёзная (бацилла Коха).
- Цитомегаловирус.
- Генитальный герпес.
Фактором, обеспечивающим полноценное лечение, является правильное выявление возбудителя. От вида и типа инфекции будет зависеть выбор лекарственных средств и тактики терапии.
Общие сведения
Кольпиты (вагиниты) включают целую группу болезней, при которых происходит воспаление в слизистой оболочке влагалища.
Вагиниты проявляются у современных женщин очень часто. Согласно данным медицинской статистики, примерно 70% всех женщин, которые ведут активную сексуальную жизнь, в свое время болели либо продолжают болеть бактериальным кольпитом, при этом количество таких больных постоянно увеличивается. Столь широкое распространение этой болезни можно объяснить, прежде всего, частым проявлением разнообразных половых инфекций, а также игнорированием основных норм личной гигиены, проблемами экологии и массовым ухудшением иммунитета.
Иногда следствием вагинита, при котором воспаление распространяется на слизистую оболочку влагалища, является вульвовагинит. Для этой болезни характерно вовлечение в воспалительный процесс также наружных половых органов женщины.
Причины кольпита
Интимная область требует постоянного ухода и тщательного осмотра.
Признаки вагинита:
- несоблюдение правил личной гигиены;
- последствия применения антибиотиков;
- инфекции, передающиеся от партнера;
- аллергические заболевания;
- травмы при родоразрешении и аборты;
- длительный прием гормональных препаратов;
- патологии щитовидной железы;
- гормональная перестройка: менструация, роды, кормление грудью;
- применение лучевой терапии при онкологии;
- синтетическое нижнее белье;
- переедание острой, жареной и жирной пищи;
- долгое нахождение в жарком помещении;
- снижение иммунитета;
- недостаток витаминов;
- стрептококки и стафилококки у детей.
Причинами чаще выступают условно-патогенные или инфекционные микроорганизмы: грибки, вирусы, бактерии.
Лечение
Как лечить воспаление слизистой влагалища? Лечение вагинита во многом зависит от стадии и причины возникновения болезни. Комплексный подход здесь считается самым приемлемым и эффективным.
Лекарства:
- Антибиотики назначаются только врачом в виде таблеток, мазей и свечей.
- Противовоспалительные средства.
- Противогрибковые препараты.
- Мази, свечи и капсулы с обезболивающим и антисептическим эффектом.
- Дезинфекционные растворы для промывания (перекись водорода, сода, марганец).
- Метронидазол через рот.
При обнаружении болезней, которые спровоцировали вагинит, проводится лечение основного заболевания.
В домашних условиях заболевание лечится только исключительно с рекомендаций врача:
- Обязательный прием всех лекарств и мер, которые прописаны;
- Отказ от сексуальных контактов на время лечения;
- Проводятся сидячие ванны из настоек ромашки;
- Спринцевание при гнойных выделениях: двууглекислая сода (2 ч.л.) и вода (стакан), потом – марганцовокислый калий;
- Поддержание гигиены половых органов;
- Во время менструаций лечение не останавливать, поскольку некоторые бактерии в данный период становятся более агрессивными;
- Не заниматься самолечением, не использовать рекомендации людей, которые не являются врачами, и не использовать просроченные лекарства.
Важна ли диета на данном этапе? Поскольку речь часто идет о поддержании иммунитета, то это можно сделать через прием продуктов, которые богаты витаминами и микроэлементами. Также можно употреблять витамины в таблетках.