Лихорадка: стадии, симптомы, причины, лечение
Содержание:
- Микродозированные, низкодозированные, высокодозированные
- Доп информаия об огурцах — полезно прочитать!!!
- Затронутые группы населения
- Лечение
- Причины пиретической температуры
- Стадии лихорадки и механизм развития
- История
- Голосование
- Загранпаспорта старого и нового образца: в чём разница?
- Симптомы и признаки
- Клиническая картина заболевания
- 7 Что происходит при прекращении употребления стероидов?
- Проверь себя!
- Примечания
- Грушанка круглолистная: лечебное действие, применение и противопоказания
- Видео: Как настроить каналы Триколор ТВ самостоятельно?
- Передача инфекции
- Симптомы лихорадки
- Патогенез
- Диагностика
Микродозированные, низкодозированные, высокодозированные
Микродозированные средства прописывают не рожавшим девушкам и подросткам при нарушениях цикла. Постоянная дозировка этинилэстрадиола в этих препаратах составляет около 20 мкг, а прогестина – от 70 до 150 мкг. Такими контрацептивами являются: «Логест», «Новинет», « Джес Плюс», «Линдинет-20», «Мерсилон».
Тем женщинам, у которых на микродозе появляются кровянистые выделения, а также женщинам, имеющим в прошлом роды, рекомендуют таблетки с низкими дозами эстрогена, а именно: «Диане-35», «Ярина»,«Жанин», «Марвелон», «Силуэт», «Регулон», «Три-мерси» и др. В средствах данной категории содержится этинилэстрадиол (30 мкг) и прогестины – от 150 до 300 мкг.
Контрацептивы высокодозированные обычно назначаются в качестве терапии таких патологий, как эндометриоз, либо во время лечения нарушений гормонального баланса. К ним относят: «Овидон», «Три-регол», «Нон-овлон» и пр. Подобные медикаментозные препараты используются также в качестве средства контрацепции.
Доп информаия об огурцах — полезно прочитать!!!

Затронутые группы населения
Ку-лихорадку впервые описал Эдвард Деррик в 1937 году. Он назвал её «Q-fever» (англ. query — сомнение). В том же году Деррик выделил возбудителя, риккетсиозную природу которого через два года установил Ф.Бернет. В СССР эта болезнь была обнаружена в 1960-х годах.
Ку-лихорадка встречается во всем мире и может поражать людей любой расы и этнической принадлежности. Заболеваемость Ку-лихорадкой неизвестна, поскольку во многих странах болезнь не подлежит регистрации. Исследователи полагают, что данные об инфекции занижены. В некоторых странах уровень заболеваемости выше, чем в других странах, например, недавно в Нидерландах произошла вспышка инфекции, где заболело от сотен до тысяч людей.
Ку-лихорадка чаще встречается у мужчин, чем у женщин, хотя исследователи связывают это с тем, что больше мужчин работают на тех профессиях, где вероятность заражения бактериями C. burnetii более высока. Ку-лихорадка может поражать людей любого возраста. Хотя о детях с Ку-лихорадкой сообщают редко, диагноз, вероятно, часто упускают, и фактическая частота Ку-лихорадки у детей неизвестна. Некоторые исследователи предположили, что у детей симптомы развиваются реже, чем у взрослых, и, когда симптомы действительно развиваются, болезнь обычно протекает легче, чем у взрослых.
Лечение
Так как во время подъема температуры происходит нарушение обмена веществ, в следствие чего появляется общая слабость и истощение организма, рекомендован постельный режим
Также следует уделить особое внимание питанию. Пища должна быть легкоусвояемой и высококалорийной
Прием пищи следует делить на 5-6 приемов, предпочтение отдается блюдам, приготовленных в жидком или полужидком виде. Рекомендуется ограничить прием пряных и острых продуктов. Кроме того, любой человек с повышенной температурой должен употреблять много жидкости для предотвращения обезвоживания, а также для ускоренного выведения токсинов из организма.
Если температура поднимается выше 38°С, назначаются жаропонижающие препараты. К ним относятся нестероидные противовоспалительные средства (НПВС). Данная группа препаратов способствует снижению температур и устранению боли, а также обладает противовоспалительным эффектом. С целью снижения температуры предпочтение отдается тем лекарственным средствам, у которых наиболее выражен жаропонижающий эффект. Если температура не достигает 38°С, не следует прибегать к помощи препаратов, так как с такими цифрами лихорадки организм способен самостоятельно бороться без нарушения общего состояния человека.
В случае, когда лихорадка вызвана бактериальной инфекцией, врач назначает антибиотики. Их действие направлено на устранение непосредственной причины заболевания, симптомов которого является лихорадка. Поэтому, в случае грамотного подбора антибиотика, в течение первых 3х дней начала приема препарата должно произойти снижение температуры. Если этого не произошло, препарат подобран неверно, поэтому необходимо заменить его на одного из представителей другой группы антибиотиков. Помимо этого, для облегчения общего самочувствия и ускорения процесса снижения температуры, используются НПВС (совместно с антибактериальными препаратами).
Если повышение температуры тела вызвано тепловым ударом, прием НПВС не рационален. В этом случае главной задачей является охлаждение тела до нормальной температуры для предотвращения повреждения головного мозга и других жизненно важных органов. Для этого подойдут пузыри со льдом, которые помещаются в область подмышечных впадин и подколенных ямок, ванна с холодной водой, прохладные обертывания. Кроме этого, можно опрыскивать тело пострадавшего водой для усиления процесса испарения, что приведет к снижению температуры. Также рекомендуется обильное питье для нормализации водно-солевого баланса.
Причины пиретической температуры
Существует множество патологических состояний, которые провоцируют жар выше 39 градусов. В более чем 80% случаев причины пиретической температуры тела заключаются в инфекционных процессах и вызваны такими болезнями:
- гриппом, острыми респираторными вирусными инфекциями;
- менингитом;
- мононуклеозом;
- гастроэнтеритом.
Спровоцировать температурный скачок могут инфекционные процессы в органах дыхательной системы. К числу таких болезней относится пневмония, туберкулез, фарингит.

Существуют и другие инфекционные заболевания, при которых держится жар свыше 39 градусов:
- особо опасные – чума, холера, сибирская язва, желтая лихорадка, лихорадка денге, малярия;
- кишечные – дизентерия, сальмонеллез;
- мочеполовые – генитальный герпес, хламидиоз, гонорея, кандидоз, острая стадия пиело- или гломерулонефрита;
- детские капельные – корь, ветряная оспа, паротит, скарлатина.
Гипертермия с пиретическими значениями может развиться после переливания крови и ее компонентов, пересадки донорского органа. В этом случае причина температурного скачка – воспаление и последующее отторжение чужеродной ткани.
Жар, который не проходит более 5 дней, вызывает употребление больших доз кокаина.
Такой же нежелательный эффект иногда возникает при злокачественном нейролептическом синдроме, или же после применения газообразных анестетиков – галотана, изофлурана.
Стадии лихорадки и механизм развития
В медицине выделяют 3 стадии лихорадки:
- Стойкое повышение температуры.
- Удерживание температуры.
- Снижение температуры.
При воздействии пирогенов на функцию терморегуляции начинается повышение теплоотдачи. Сначала происходит сужение сосудов, потом спазм и кожа человека становится бледного цвета. Все тело начинает пробирать дрожь, и силы покидают организм.
После того как организм достигнет определенной температуры для выработки антител, начнется процесс удерживания. Длительность этого процесса может длиться не один день. Внешне человек выглядит лучше, но появляется жар.
Третья стадия может наступить резко или проявиться постепенно. Спад температуры несет в себе два варианта: ослабленный организм или победу над лихорадкой.
Сосуды возвращаются в былую форму, накопившееся тепло выходит с организма через пот и процесс терморегуляции становится прежним.

История
Деррик (E. Н. Derrick) в 1937 г. описал под названием «Q-fever» болезнь, наблюдавшуюся с 1933 г. среди рабочих скотобоен г. Брисбена (Австралия). Он же выделил возбудителя и установил, что источником инфекции являются овцы. В том же году Ф. Вернет и Фримен (М. Freeman) подробно изучили возбудителя и отнесли его к риккетсиям, а Деррик в 1939 г. дал ему видовое название—Rickettsia burneti, чем подчеркнул роль Ф. Бернета в изучении возбудителя болезни. В 1938 г. Дейвис и Кокс (G. Е. Davis, H. R. Сох) сообщили, что они выделили у иксодовых клещей Dermacentor andersoni и Amblyomma americanum микроорганизм, оказавшийся идентичным Rickettsia burneti. В 1947 —1948 гг. Филип (С. Philip) объединил их в самостоятельный род Coxiella и дал видовое название Coxiella burnetii. В 1938 г. были зарегистрированы первые заболевания в США (лабораторные заражения), затем отмечались и эпид, вспышки, в основном среди рабочих скотобоен в Чикаго и других районах страны. В Европе Ку-л. впервые описана в 1943 г. Имхейзером (К. Imhauser) под названием «балканский грипп», который регистрировался в годы второй мировой войны среди немецких оккупационных войск в Греции, Болгарии, Румынии, Югославии и в Крыму. В СССР изучение Ку-л. началось с 1952 г., когда М. П. Чумаков установил, что микроорганизмы, выделенные А. И. Шифриным от больного в 1951 г., являются риккетсиями Бернета. Это дало основание считать, что регистрировавшаяся в 1944 —1951 гг. так наз. термезская, или среднеазиатская, лихорадка являлась Ку-л.
Голосование
| 10 пельменей | |
| 15 пельменей | |
| 20 пельменей | |
| 25 пельменей | |
| больше | |
| не ем пельмени | |
| Голосовать |
Предыдущие опросы
Загранпаспорта старого и нового образца: в чём разница?
Симптомы и признаки
Острая ревматическая лихорадка обычно характеризуется лихорадкой и поражает системы многих органов. Давайте рассмотрим каждый из них более подробно.
Сердечно-сосудистая система
Кардит (т. е. воспаление каких-либо структур сердца) является основным сердечным проявлением острой ревматической лихорадки, встречающейся в 50–70% первых эпизодов и связанной с вальвулитом (т. е. воспаление одного или нескольких клапанов сердца).
Клинические признаки кардита включают кардиомегалию (т .е значительное увеличение размеров и массы сердца), шум в сердце (обычно при митральном или аортальном заболевании клапанов), трения в перикарде, выпот в недостаточность.
Кардит является единственным проявлением, которое может привести к длительной инвалидности или смерти пациента.
Костно-мышечная система
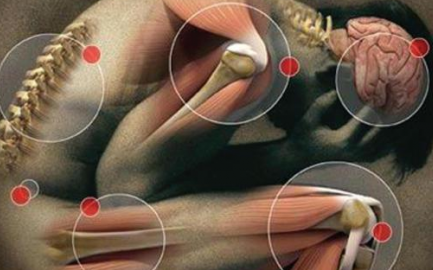
Ревматический полиартрит (т. е. одновременное или последовательное воспаление нескольких суставов) является основным костно-мышечным проявлением. Артрит, как правило, мигрирующий и включает поражение следующих крупных суставов: локти, запястья, колени и лодыжки. Поражение суставов может варьироваться от общей артралгии до болезненного, воспалительного артрита.
Покровная система
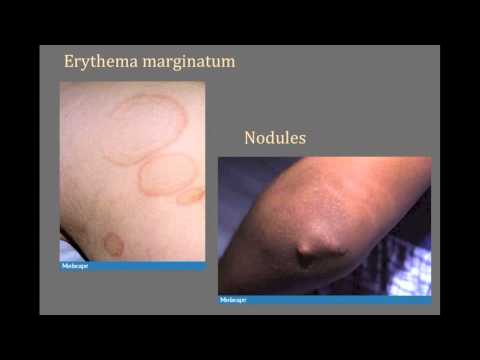
Подкожные узелки и краевая эритема являются двумя основными проявлениями кожи. Подкожные узелки (см. фото) являются твердыми, безболезненными, изменчивыми по размеру (обычно от нескольких миллиметров до 2 сантиметров в диаметре) и, как правило, находятся на поверхностях разгибателей суставов. Узелки чаще всего присутствуют у пациентов с кардитом.
Краевая эритема — это эритематозное, не зудящее, безболезненное макулярное поражение туловища или проксимальных конечностей. Повреждения являются временными и имеют тенденцию выходить наружу с центральной поляризацией.
Центральная нервная система

Хорея, также называемая ревматическая хорея (или пляска святого Вита или обыкновенная хорея), является основным проявлением болезни со стороны центральной нервной системы. Хорея — это неврологическое расстройство, характеризующееся резкими, бесцельными, неритмичными, непроизвольными движениями, которые часто связаны с мышечной слабостью и эмоциональной лабильностью. Хорея часто появляется после других проявлений острой ревматической лихорадки. Данная болезнь также может появиться как единственный признак острой ревматической лихорадки.
Клиническая картина заболевания
Поллиноз у детей – довольно частое явление, ведь впервые данная аллергическая реакция проявляется у детей и лиц молодого возраста. Ввиду лабильности нервной системы у детей, помимо основной симптоматики на первый план могут выходить такие проявления заболевания, как:
- повышенная раздражительность и капризность;
- нарушение режима сна и бодрствования.
А вот поллиноз у беременных женщин может возникнуть впервые во время вынашивание малыша. Это связано с гормональной перестройкой организма.
Наиболее подвержены развитию данного заболевания женщины, первый триместр беременности которых приходится на летний период, когда цветение растений в разгаре. После родов данный тип аллергической реакции может исчезнуть насовсем.
Ввиду того, что мелкая, порой невидимая глазу растительная пыльца оседает на кожных покровах и слизистых оболочках носа, симптомы можно условно разделить на 2 большие группы:
I.Респираторные и глазные проявления:
- ринит, для которого характерен сильный отёк слизистой оболочки носовой полости и, как следствие, сильный насморк в сочетании с заложенностью носа;
- анафилактический шок;
- нарушение обоняния;
- кашель;
- приступы удушья;
- чихание;
- конъюнктивит, сопровождающийся зудом век, слезотечением, дискомфортом глаз (ощущение песка в глазах), покраснением конъюнктивы и век. Поражение глаз всегда двустороннее;
- светобоязнь.
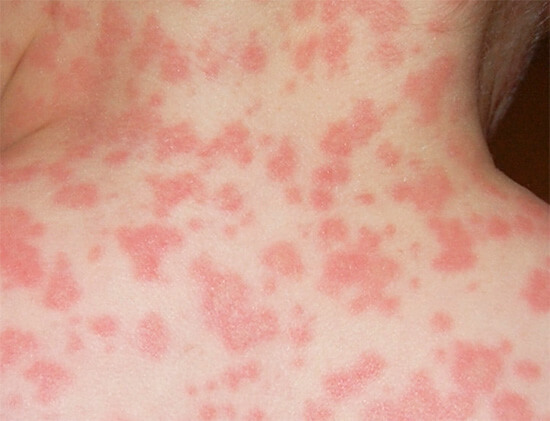
II.Кожные проявления:
- зуд кожных покровов;
- высыпания по типу крапивницы (см. фото выше);
- экзема (мокнущий лишай);
- отёчность мягких тканей и подкожной жировой клетчатки (отёк Квинке).
Тяжёлое течение заболевания может провоцировать появление и обострение бронхиальной астмы с аллергическим компонентом.
В этом случае пациенты отмечают не только учащённые приступы удушья и надрывный кашель, а появление одышки не только при физической активности, но и в покое, а также тахикардию, приносящую значительный дискомфорт.
Стадии сенной лихорадки

Клиническую картину развития такого явления, как сенная лихорадка можно условно разделить на 2 стадии:
- I стадия – симптомы этой стадии нетяжёлые и, как правило, проходящие. Для неё характерно: зуд в носоглотке, першение в горле, зудящие ощущения в проекции трахеи, конъюнктивит со светобоязнью, ринит с обильным слизистым выделяемым, заложенность ушей.
-
II стадия – начинается спустя 8 часов после первой и связана с прогрессированием воспалительного процесса, а также ответной иммунной реакцией. Выделяемое из носа и глаз приобретает гнойный характер, характерны приступы удушья, нередко развивается отёк Квинке, сыпь на теле становится обильной, нередко носит сливной характер. Может появиться контактный или атопический дерматит. Возможно повышение температуры тела. Поллиноз у взрослых и детей в этой стадии может провоцировать развитие осложнений со стороны других органов и систем. Так, нередки случаи осложнений со стороны:
- нервной системы – мигрень, раздражительность и нервозность, бессонница, повышенная утомляемость, плаксивость, потливость;
- пищеварительной системы – диспепсия, боли в животе, тошнота и рвота, снижение аппетита;
- мочевыделительной системы – цистит, нефрит, воспаление и появление отёчности наружных половых органов.
7 Что происходит при прекращении употребления стероидов?
Проверь себя!
Примечания
Грушанка круглолистная: лечебное действие, применение и противопоказания
Грушанка круглолистная является многолетним растением высотой до 40 см, которое встречается в лесах на Дальнем Востоке, Кавказе, в Сибири и Средней Азии. Ее листья довольно крупного размера, имеют округлую форму и насыщенный зеленый цвет. Цветки мелкие, белой или розоватой окраски
Наземные части растения широко используются для лечения болезней мочеполовой системы у мужчин и женщин, органов ЖКТ, опорно-двигательного аппарата. Приготовленные из них народные лекарственные средства могут применяться наружно или внутрь. Перед тем как использовать народные рецепты на основе данного растения, необходимо изучить лечебные свойства и противопоказания грушанки и проконсультироваться с врачом о возможности и целесообразности ее применения в каждом конкретном случае.
Видео: Как настроить каналы Триколор ТВ самостоятельно?
Передача инфекции
Передача инфекции от комара человеку
Вирус передается людям при укусах инфицированных самок комара, в основном Aedes aegypti. Другие виды из рода Aedes также могут быть переносчиками инфекции, но в меньшей степени, чем Aedes aegypti.
Попав в организм комара после укуса человека, инфицированного DENV, вирус размножается в его среднем кишечнике, а затем распространяется во вторичные ткани, включая слюнные железы. Период времени с момента поглощения вируса до его фактической передачи новому хозяину называется внешним инкубационным периодом (ВИП). При температуре окружающей среды в пределах 25-28°C ВИП составляет около 8-12 дней . На длительность внешнего инкубационного периода влияет не только температура окружающей среды; ряд факторов, таких как диапазон суточных температурных колебаний , генотип вируса и начальная концентрация вируса , также могут изменить время, необходимое комару для передачи вируса. После инфицирования комар способен передавать вирус в течение всей оставшейся жизни.
Передача инфекции от человека комару
Комары могут инфицироваться от людей, зараженных DENV. Ими могут быть лица с симптоматической инфекцией денге, лица, у которых пока еще нет симптоматической инфекции (у которых еще не истек инкубационный период), а также лица, у которых нет никаких признаков болезни (которые переносят болезнь бессимптомно) .
Передача вируса от человека комару может произойти за 2 дня до того, как у него появятся симптомы заболевания , и в течение 2 дней после того, как закончится лихорадка .
Риск инфицирования комара находится в положительной корреляции с высоким уровнем виремии и высокой температурой у пациента; и наоборот, высокие уровни DENV-специфических антител связаны со сниженным риском инфицирования комара (Nguyen et al 2013 PNAS). Большинство людей остаются заразными примерно 4-5 дней, но виремия может длиться до 12 дней .
Другие пути передачи инфекции
Основными переносчиками DENV среди людей являются комары. Вместе с тем имеются фактические данные, свидетельствующие о возможной передаче инфекции от матери (от беременной женщины ее ребенку). И хотя показатели вертикальной передачи инфекции представляются низкими, риск вертикальной передачи, по-видимому, связан с тем, на каком сроке беременности происходит инфицирование денге . Дети матерей, инфицированных DENV во время беременности, могут страдать от преждевременных родов, низкой массы тела при рождении и дистресс-синдрома плода .
Симптомы лихорадки
Данное состояние протекает со специфической клинической картиной. При этом симптоматика неразрывно связана со скачком температуры тела: чаще показатель превышает 38°С. Одновременно наблюдаются такие признаки лихорадки:
- учащенное дыхание;
- озноб и дрожь;
- вялость;
- повышенная сонливость;
- потеря аппетита;
- гиперемия лица;
- ощущение ломоты в костях;
- чувство жажды;
- сухость губ.

У пожилых людей острая лихорадка может сопровождаться галлюцинациями, потерей сознания и возникновением бреда. Малыши при повышении температуры становятся очень капризными, плохо спят и плачут. К тому же лихорадка у них сопровождается следующими особенностями:
- развивается судорожный синдром;
- возникает токсическая энцефалопатия.
Виды лихорадок
Существует несколько типов подобного состояния:
- Крымская геморрагическая. Возбудителем такой лихорадки является РНК вирус, попадающий в организм человека после укуса клеща. Для этого патологического состояния характерны рвота, повышение температуры тела, покраснение лица и появление геморрагической сыпи на руках и плечах.
- Длительная лихорадка невыясненного генеза. Ее диагностируют, когда высокая температура тела (свыше 38°) держится более двух недель и факторы, спровоцировавшие такое состояние, остаются неустановленными.
- Желтая лихорадка. Ее переносчиками являются комары. Заболевание сопровождается повышением температуры тела до 40°, сильной головной болью, миалгией.
- Мышиная лихорадка. Заражение происходит после контакта с мышами и крысами. Сами же грызуны не заболевают: они только являются переносчиками. Патологическое состояние сопровождается скачком температуры тела, рвотой, ухудшением зрения.
- Сенная лихорадка. Заболевание возникает на фоне аллергической реакции организма на пыльцу растений.
- Тропическая лихорадка. Ее переносчиком является один из видов москитов. При таком патологическом состоянии, кроме повышения температуры тела, возникает диарея, конъюнктивит, кашель.
- Ревматическая лихорадка. Данное состояние провоцируется переохлаждением, строгими диетами, дисфункцией иммунной системы. Такое заболевание очень опасно, поскольку поражает сердечную мышцу и соединительные ткани организма.
Различают следующие виды повышения температуры тела:
- субфебрильный (37°-38°);
- умеренный (38°-39°);
- пиретический (39°-41°);
- гиперпиретический (свыше 41°).
Периоды лихорадки
Данное состояние имеет несколько этапов развития. Различают такие стадии лихорадки:
- Подъем температуры тела, спровоцированный уменьшением теплоотдачи. Сосуды спазмируются, купируется потоотделение. У человека возникает «гусиная кожа» и начинается сильный озноб.
- Удержание температуры тела на уровне установленной отметки. Сосуды расширяются, прекращается озноб, и кожа нагревается.
- Снижается температура тела. Это достигается за счет повышения теплоотдачи (усиливается потоотделение).
Разобраться в том, лихорадка – что это такое, поможет рассмотрение разновидностей данного состояния. Различают такие его виды:
- эфемерный (длится пару дней);
- острый (его продолжительность может достигать 2-х недель);
- подострый (длится около 6-ти недель);
- хронический (превышает 6 недель).
Патогенез
Ку-л.— острый инфекционный циклический доброкачественный ретикулоэндотелиоз без развития панваскулита. Патогенез болезни может быть схематически представлен в виде следующих звеньев: проникновение С. burnetii в организм человека в основном аэрогенным, алиментарным или контактным путем (внедрение через слизистые оболочки или кожу); лимфогенный занос в кровь; первичная или малая (преморбидная) риккетсемия; диссеминация риккетсий в паренхиматозные органы ретикулоэндотелиальной системы; размножение и развитие их в гистиоцитах, а затем в макрофагах ретикулоэндотелиальной системы; вторичная, или большая, риккетсемия и токсемия с диссеминацией возбудителя и образованием новых очагов в ретикулоэндотелиальной системе (начало и разгар болезни); развитие аллергических явлений разной степени выраженности в зависимости от остроты процесса и длительности циркуляции возбудителя; развитие обычно стойкого и длительного иммунитета, в случае медленной иммунол, перестройки организма и слабой неспецифической защиты организма процесс может затягиваться с тенденцией к хрон, или рецидивирующему течению; выздоровление.
Риккетсии, фагоцитированные лейкоцитами, перевариваются, но, вероятно, не всегда (в случаях хрон, течения). П. Ф. Здродовский (1955) указывал, что захватываемые лейкоцитами, макрофагами и гистиоцитами С. burnetii частично лизируются (особенно в лейкоцитах), а частично размножаются в них в значительном количестве, т. е., в отличие от других риккетсиозов, здесь наблюдается явление незавершенного фагоцитоза.
Генерализация инф. процесса при Ку-л. является следствием постоянного выхода из разрушенных гистиоцитов и макрофагов большого количества риккетсий в межклеточные пространства. Здесь часть их гибнет с выделением эндотоксина, а из оставшихся одни проникают в новые клеточные элементы, а другие — в кровеносное русло, где также гибнут или диссеминируют в новые очаги ретикулоэндотелиальной системы (см.).
Болезнь при этом может протекать остро, циклически с быстрым выздоровлением (у большинства больных) или же ациклически с затяжным и даже хрон, течением, в т. ч. и рецидивирующим. В результате длительного паразитирования С. burnetii и вследствие сенсибилизации продуктами метаболизма, образующимися при их лизисе, развивается аллергизация организма как одно из важных звеньев патогенеза (при остром процессе аллергизация организма незначительна).
Диагностика
Диагностика желтой лихорадки основана на клинической истории воздействия комариного укуса в эндемичном регионе, а также на истории симптомов. Есть несколько анализов и исследований, которые могут подтвердить или опровергнуть диагноз желтой лихорадки.
Анализ на антитела: этот анализ является наиболее известным диагностическим тестом на желтую лихорадку. Он ищет наличие иммунных белков к желтой лихорадке в крови, что указывает на то, что либо организм борется, либо эффективно боролся в прошлом с инфекцией. Однако организму может потребоваться несколько дней для выработки достаточного количества антител, чтобы его можно было обнаружить. Возможно, человеку придется подождать до двух недель, чтобы получить результаты.
(ПЦР) анализ ПЦР может помочь обнаружить генетический материал вируса в крови больного
Положительный ПЦР-тест указывает на наличие вируса в организме, поэтому он считается более сильным показателем текущей инфекции, чем анализ на антитела. Важное замечание: вирусная РНК с легкостью обнаруживается сразу после заражения, однако её сложно будет обнаружить после нескольких дней заражения. Это означает, что результат анализа может быть отрицательным, даже если у пациента будет инфекция.